Немеют руки к какому врачу сходить
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в руке: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Болью могут сопровождаться различные патологические процессы верхних конечностей - травмы, дегенеративные и воспалительные поражения, неврологические синдромы. Боль в руке может быть одним из симптомов заболеваний сердечно-сосудистой, дыхательной и пищеварительной систем организма.
Разновидности боли в руке
Разнообразие болевых синдромов определяется не только сложностью строения верхних конечностей, но и многообразием функциональных нагрузок. По своему характеру боль может быть тянущей, простреливающей, ломящей. Она может беспокоить при нагрузке на руку, а может возникать ночью и нарушать сон. Кроме того, возможна иррадиация (отдача) боли в руку при инфаркте миокарда, стенокардии, коликах, холецистите, язве желудка.
Возможные причины боли в руке
Боль в руке может носить физиологический характер и быть вызвана мышечной усталостью после сильных или непривычных нагрузок.
Возникает она из-за накопления в мышечной ткани продуктов анаэробного метаболизма (лактата) и проходит в течение двух-трех дней.После значительной физической нагрузки, превышающей порог выносливости мышц, могут возникать отставленные боли (через 1–2 дня после физической нагрузки). Специалисты считают, что они вызваны повреждением мышечных клеток, их мембран, соединений между микрофибриллами. Такие боли обычно бывают продолжительными.
Травмы – ушибы, переломы, растяжения сухожилий, разрывы мышц – характеризуются резким началом боли и ее интенсивностью. Ушибы и переломы сопровождаются сильной болью, отеком, кровоизлиянием из мелких или крупных сосудов.
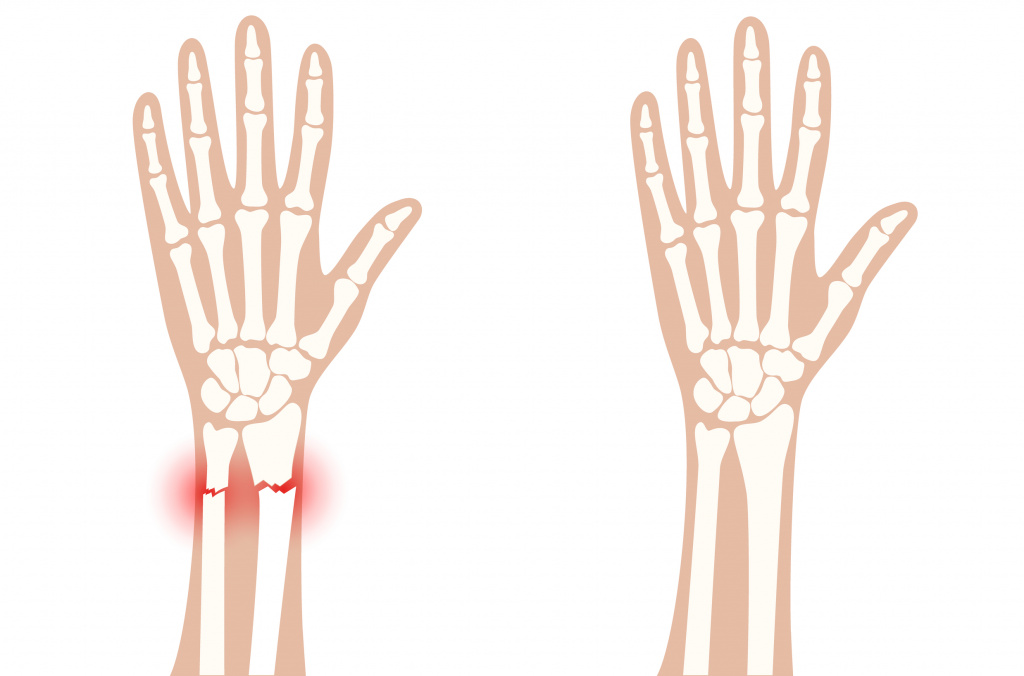
Растяжение связок происходит при резком движении в суставе, поднятии значительных тяжестей, падении с упором на руку и характеризуется различной степенью повреждения волокон соединительной ткани. Такая травма сопровождается сильной болью, отеком и ограничением подвижности в суставе. Часто растяжение происходит в области лучезапястного и локтевого суставов после сильной нагрузки или монотонных повторяющихся много раз движений.
Разрывы и надрывы мышцы возникают при чрезмерной нагрузке. При этом помимо сильной боли отмечается кровоизлияние в области травмы и невозможность напрячь мышцу.
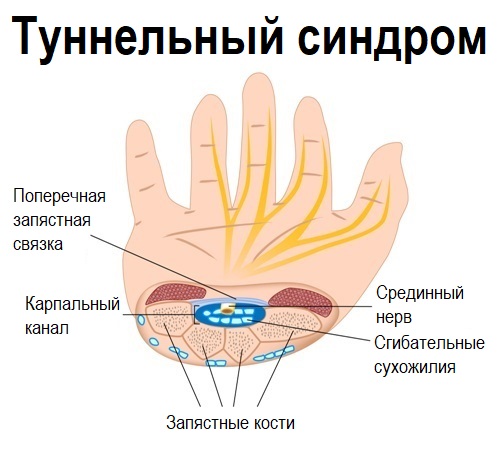
Одна из самых обширных групп заболеваний, которая дает выраженные боли в руке, – туннельные синдромы, обусловленные сжатием и воспалением нерва в узком пространстве (туннеле), образованном мышцами, связками и костями руки.Дополнительным фактором, увеличивающим риск такого воспаления, являются эндокринные заболевания (сахарный диабет, гипотиреоз), нарушение подвижности суставов вследствие артрита или ревматизма, опухолевые образования в области нерва (нейрофиброма, шваннома) или за его пределами (гемангиома, липома). Как правило, туннельные синдромы развиваются при длительных однотипных движениях (при работе за компьютером, занятиях теннисом) или травмах. Этому способствует неправильная осанка, сколиоз, остеохондроз.
Воспаление сухожилий и суставных связок также развивается при значительных физических нагрузках и травмах, особенно в случаях, когда сухожилия прикрепляются к мощным мышцам. Растяжение и микротравмы в месте прикрепления сопровождаются ломящей, ноющей болью, которая при физических нагрузках может становиться нестерпимой. Воспаление приводит к отеку и ограничению подвижности в суставе. Частой патологией руки считается эпикондилит, при котором воспаление захватывает место соединения мышцы и связки локтевого сустава. В этом случае боль локализуется в области локтя и сопровождает движение в локте, кисти и пальцах.
Поражение суставов при артрите вызывает не только боль, но и скованность движений. Причинами такого поражения могут быть остеоартроз, подагра и т.д.
В любом случае присутствуют все признаки воспаления: боль, отек, местное повышение температуры, покраснение кожи в проекции сустава, нарушение движений в суставе.Для ревматоидного артрита характерно поражение сначала мелких, а потом и крупных суставов руки, что сопровождается скованностью движений по утрам. Помимо усиления боли, деформации суставов и ограничения подвижности для заболевания характерны и общие проявления заболевания – усталость, потливость ладоней и ступней, снижение веса.
Отложение солей мочевой кислоты (уратов) в суставах – основное проявление подагры – приводит к появлению сильной боли. Ее интенсивность настолько велика, что дискомфорт вызывает даже простое прикосновение к больным суставам. В основе заболевания лежит нарушение обмена веществ.
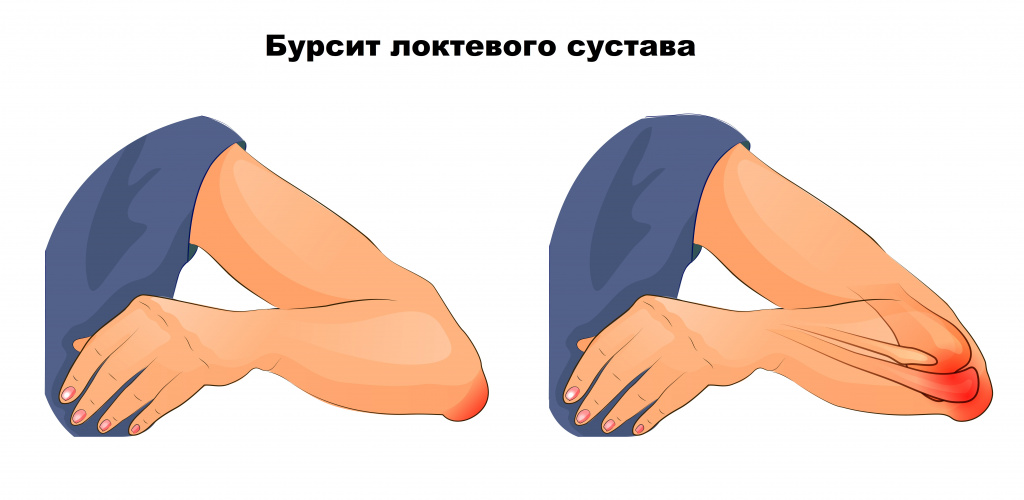
При воспалении локтевой околосуставной синовиальной сумки – бурсите – боль возникает в локте и сопровождается припухлостью сустава. Помимо сильной боли в руке, которая ограничивает движения, могут наблюдаться локальное покраснение кожи и повышение температуры над областью сустава.
Боль в руке может быть следствием синдрома передней лестничной мышцы и сопровождаться спазмом мышцы и сдавлением нервов и сосудов плечевого пояса. В основе заболевания могут лежать дегенеративные изменения позвонков (остеохондроз) шейного отдела позвоночника, травма.
Пациента беспокоит боль в шее, плечах, не дающая возможности поднимать руки вверх и отводить в стороны, совершать глубокий вдох, наклонять голову.Остеохондроз шейного отдела позвоночника и его осложнения (протрузии дисков, межпозвоночная грыжа) вызывают боль в руке из-за защемления нерва, который обеспечивает ее иннервацию. При этом могут возникать не только резкие болевые ощущения, но и онемение руки, нарушение ее чувствительности.
Существует еще одна причина, которую всегда следует иметь в виду при появлении боли в руке, – инфаркт миокарда. Пациент ощущает сильную боль за грудиной, которая может отдавать в шею, спину и левую руку. Такая боль не бывает единственным признаком этого опасного состояния. Как правило, присутствуют одышка, холодный пот, затрудненное дыхание.
Диагностика и обследования при боли в руке
Для диагностики заболевания, которое может вызывать боль в руке, необходимо учитывать, насколько остро возникла боль, а также события, предшествующие ее появлению. При тяжелых травмах постановка диагноза, как правило, не вызывает затруднения, но чтобы отличить ушиб от перелома, необходима рентгенография.
Рентгенологическое исследование плечевой кости предназначено для диагностики повреждений, а также контроля проводимого лечения.
Почему сводит мышцы?

Причину мышечного спазма установить зачастую не просто. В значительном числе случаев приходится говорить о идиопатическом сведении мышц (т.е. очевидная причина спазма отсутствует).
Мышечные судороги при занятиях спортом обычно обусловлены чрезмерной или непривычной нагрузкой на мышцу (группу мышц), обезвоживанием и потерей кальция и калия вместе с потом, неправильной организацией тренировок.
То, что мышцы сводит во сне, как правило, объясняется неудачным положением тела во время сна. Когда мы спим, наше тело в целом расслабленно, но отдельные группы мышц испытывают повышенную нагрузку; длительное пребывание без движения не позволяет перераспределить эту нагрузку на другие мышцы, что может привести к мышечной судороге.
Наиболее подвержены мышечным спазмам:
- спортсмены;
- беременные женщины;
- пожилые люди (это связано с ослаблением мышечной ткани – атрофией мышц);
- маленькие дети (первых 3-х лет жизни).
Факторами, способствующими сведению мышц, являются:
- избыточный вес;
- жара;
- интоксикация организма (при инфекционном заболевании, алкогольном опьянении и т.п.)
- некоторые медицинские препараты (например, гормональные контрацептивы);
- заболевания ног и некоторые другие заболевания (цирроз печени, сахарный диабет).
К какому врачу обращаться при онемении
Онемение является неврологическим симптом, поэтому с жалобами на онемение следует обращаться к врачу-неврологу. Надо быть готовым к тому, что врачебный осмотр – это только первый этап решения проблемы. Далее потребуются инструментальные исследования: МРТ (при корешковом синдроме), электронейрография, УЗДС (показывает картину кровотока в исследуемой области), ЭЭГ(проводится при подозрении на заболевания центральной нервной системы). Также может возникнуть необходимость в лабораторных анализах (общий анализ крови, анализ крови на гормоны, анализ на витамины и т.д.).
Лечение при онемении направлено, прежде всего, на устранение вызвавшей его причины, то есть лечению подлежит заболевание, симптом которого является онемение. В некоторых случаях это может потребовать значительного времени.
Если вас беспокоит онемение пальцев, руки или ноги в целом или какой-либо другой области тела, обратитесь в ближайшую поликлинику АО «Семейный доктор». Наши врачи-неврологи установят причину, вызвавшую онемение, и назначат адекватное лечение. Лечебные мероприятия могут включать физиотерапию, лечебную физкультуру, массаж, рефлексотерапию, мануальную терапию – весь этот комплекс услуг оказывается в сети АО «Семейный доктор». Хирургическое лечение проводится в высокотехнологичном Госпитальном центре компании.
Онемение как симптом
Онемение может быть вызвано:
защемлением нерва. Защемление нерва может происходить в точке его выхода из позвоночного канала (корешковый синдром). Поэтому онемение является типичным симптомом остеохондроза и других заболеваний позвоночника. Нерв также может пережиматься и на других участках. Ущемление нерва в его естественном канале (туннеле) определяется как туннельный синдром. Наиболее часто встречается карпальный туннельный синдром (ущемление нерва в области запястья). В этом случае немеют пальцы рук. Развитию заболевания способствует офисная работа (использование клавиатуры и мыши). Также довольно часто встречается невропатия локтевого нерва, развитию которой способствует необходимость длительного упора локтем (типично для работы за компьютером). Ношение пояса, придавливание бедра к ребру стола, неудобные предметы в карманах могут привести к ущемлению наружного кожного нерва бедра (болезнь Рота) – наиболее часто встречающемуся туннельному синдрому ног;
травмой. Травма может нарушить целостность нервных волокон, что приводит к потере чувствительности в области, которую иннервирует поврежденный нерв;

проблемами периферического кровообращения. Например, развитие атеросклероза сосудов нижних конечностей приводит к нарушению кровоснабжения ног (прежде всего, стоп). Недостаток притока свежей крови проявляется как побледнение кожи, локальное понижение температуры тела, онемение. Онемение может сопровождать также нарушение венозного оттока крови (хроническая венозная недостаточность);
анемией (снижением гемоглобина в крови). Причинами могут быть проблемы с поступлением в организм или усвоением железа, витаминов (B12, фолиевая кислота);
полинейропатией – множественным поражением периферических нервов. Полинейропатия может быть следствием сахарного диабета, алкоголизма, отравления, длительного употребления некоторых медицинских препаратов, аутоиммунных заболеваний, нарушения обменных процессов и других системных патологий;
заболеваниями центральной нервной системы – такими, как опухоль головного мозга, нарушения мозгового кровообращения, рассеянный склероз.
Сводит мышцы
Если свело руку или ногу, надо ли обращаться к врачу? Мышцы свело и отпустило, спазм закончился – есть ли повод для тревоги? И к какому врачу надо идти с жалобой на то, что сводит мышцы? Постараемся ответить на эти вопросы.
Физиологические причины онемения
Онемение возникает при длительной неподвижности. В какой бы позе мы ни находились, какие-то сосуды оказываются пережатыми, и мы рискуем, что нервные окончания, не получающие должного питания, потеряют чувствительность. Наше тело должно двигаться, меняя области, подвергшиеся сдавлению, - и тогда онемением нам не грозит. Днём обычно так и происходит. Но во время глубокого сна мы можем достаточно долго лежать в одном и том же положении, не меняя позы. И тогда, проснувшись, замечаем, что отлежали себе какую-то часть тела, например, руку, положенную под голову.
К онемению приводит воздействие холода. При соприкосновении с холодным воздухом кожа теряет чувствительность. Местное кровообращение нарушается, и мы перестаём чувствовать нервные окончания. Если подобная ситуация продлится дольше, возможно обморожение, но в большинстве случаев достаточно растереть потерявший чувствительность участок кожи или вернуться в тепло, кровообращение восстановится и онемение пройдёт.
Если же онемение возникает без очевидной связи с конкретной ситуацией, то, вероятно, оно имеет патологическую причину.
Онемение

Онемение – это потеря чувствительности какой-либо части тела. Онемение может сопровождаться чувством покалывания, «мурашками», жжением, стянутости кожи, а также ощущением холода в онемевшей части тела. Наиболее часто встречаются жалобы на онемение конечностей – рук (иногда говорят именно об онемении пальцев) или ног.
Мы воспринимаем как онемение потерю сигнала: нервные импульсы из онемевшей области не доходят до мозга. В большинстве случаев причина носит локальный характер и состоит в поражении периферических нервов или нарушением местного кровообращения, в результате которого нервы лишаются необходимого питания. Однако иногда онемение является симптомом заболевания центральной нервной системы.
В каких случаях при онемении надо обращаться к врачу
Если онемение имеет физиологическую причину, то есть вызвано временным нарушением местного кровоснабжения, то достаточно изменить позу и растереть онемевшее место, - и чувствительность восстановится. Если же онемение не проходит, то, следовательно, причина серьёзнее и надо обращаться к врачу.
Необходимо получить экстренную медицинскую помощь, если онемению сопутствуют симптомы поражения центральной нервной системы:
неожиданный стул или внезапное мочеиспускание;
проблемы с речью.
Такие симптомы могут наблюдаться после травмы головы, шеи или спины.
Также к врачу обязательно надо обратиться, если:
онемение возникает периодически и без очевидной причины;
нарушается тепловое восприятие (например, нарушается способность отличать тёплую и холодную воду);
онемению предшествует боль и потеря объема движение в одном из суставов.
Диагностика
Этиологию онемения рук устанавливает врач-невролог. При патологии сосудов требуется консультация сосудистого хирурга. Специалист изучает анамнез заболевания, оценивает состояние конечности, пульс на артериях, выявляет отек, признаки воспаления, другие изменения. Неврологический осмотр предусматривает исследование чувствительности, рефлексов, силы мышц. По результатам назначаются:
- Электрофизиологические исследования. ЭНГ, ЭМГ, вызванные потенциалы проводятся для дифференциации поражений нервов, мышц и структур ЦНС, уточнения локализации, степени повреждения нервного ствола.
- Рентгенография. Выполняется при травмах, подозрении на сдавление нервов костными разрастаниями, новообразованиями. Визуализирует переломы, вывихи, остеофиты, костные деформации.
- Исследования сосудов. Информативны при синдроме лестничной мышцы, болезни Такаясу, облитерирующем тромбангиите. Для определения локализации и выраженности окклюзии могут проводиться УЗДГ сосудов, ангиография, аортография.
- Другие визуализационные методики. Компьютерная и магнитно-резонансная томография производятся при заболеваниях и травматических повреждениях. Назначаются при неоднозначных результатах базовых исследований, планировании хирургических вмешательств.
- Лабораторные анализы. Рекомендованы для подтверждения инфекционного и дисметаболического генеза полиневропатий, диагностики болезни Такаясу.

Почему немеет рука
Физиологические причины
Кратковременное онемение сразу после пробуждения провоцируется сдавлением сосудов и нервов из-за неудобного положения руки. Сопровождается покалыванием, «беганием мурашек», «непослушностью» конечности. Возникает у людей, которые подкладывают руку под туловище либо под подушку, закидывают конечность за голову. Исчезает через несколько минут после изменения положения тела.
Невропатии
Онемение руки определяется при невритах инфекционной этиологии, невропатиях вследствие сдавления нервных стволов костными разрастаниями, опухолями, воспалительными инфильтратами:
- Лучевой нерв. Обнаруживается гипестезия по задней стороне плеча, тыльной поверхности предплечья.
- Локтевой нерв. Отмечается нарушение чувствительности по локтевой стороне ладони.
- Срединный нерв. Страдает лучевая половина ладони.
Полиневропатии
Характеризуются симметричным поражением рук. Вначале в процесс вовлекаются преимущественно дистальные отделы конечности, затем онемение, парестезии, другие симптомы распространяются в проксимальном направлении. Полиневропатии возникают при алкоголизме, тяжелых соматических заболеваниях, онкологических процессах, некоторых инфекциях, вибрационной болезни, экзогенных интоксикациях. Иногда развиваются в период беременности.
Плексит
Поражение верхнего пучка плечевого нервного сплетения проявляется онемением наружной стороны предплечья и плеча, нижнего пучка – гипестезией внутренней стороны плеча, предплечья, кисти. Сочетается со слабостью мышц той же локализации. При тотальном вовлечении плечевого сплетения снижение либо утрата чувствительности выявляются как по наружной, так и по внутренней стороне руки. Причиной развития плечевого плексита становятся:
- Родовые травмы с формированием акушерского паралича.
- Травматические повреждения: вывих плеча, перелом ключицы, повреждение связочного аппарата плечевого сустава.
- Сдавление плечевого сплетения: аневризмой, гематомой, шейным ребром, новообразованием.
- Инфекционные заболевания: герпес, цитомегалия, бруцеллез, туберкулез, сифилис.
- Дисметаболические расстройства: сахарный диабет, подагра, диспротеинемия, болезни обмена.
- Ятрогенные повреждения при операциях и манипуляциях.

Синдром лестничной мышцы
Скаленус-синдром возникает в результате сдавления ветвей плечевого сплетения, подключичных артерий и вен лестничными мышцами. Характерной особенностью патологии является внезапное появление симптомов. Боль в шее, руке, голове дополняется слабостью мышц, парестезиями, бледностью кожи руки, ослаблением либо отсутствием пульса. Область онемения определяется вовлеченностью тех или иных ветвей сплетения.
Наиболее распространенной причиной синдрома лестничной мышцы является шейный остеохондроз. Сдавление мышцами также развивается при искривлении позвоночника, после травм, на фоне врожденных аномалий, занятий тяжелой атлетикой, значительного набора веса.
Корешковый синдром
Онемение руки развивается при сдавлении, травматическом повреждении, воспалении спинальных корешков на уровне нижних шейных и верхних грудных позвонков. Причинами являются остеохондроз, межпозвонковая грыжа, спондилез. Симптом может выявляться при травмах позвоночного столба, спондилолистезе, остеомиелите позвонков, спинальном менингите. Иногда корешковый синдром формируется на фоне неврином корешков, опухолей спинного мозга. Топика зависит от пораженного корешка:
- С5 – онемение по наружной стороне плеча;
- С6 – нарушается чувствительность наружной поверхности предплечья;
- С7 – страдает задняя поверхность плеча и предплечья;
- С8 – выявляется гипестезия по внутренней поверхности предплечья;
- Т1-Т2 – возможно онемение кисти.
Миелопатии
Дистрофические изменения спинного мозга сопровождаются нарушениями чувствительности ниже уровня повреждения. Степень изменений зависит от объема поражения. Гипестезия либо потеря чувствительности рук вызывается миелопатиями следующего генеза:
- Спондилогенные и дискогенные: остеохондроз, спондилез, спондилоартроз, инволютивный спондилолистез, протрузия диска, межпозвоночная грыжа
- Ишемические: преходящие нарушения спинномозгового кровообращения, спинальный инсульт.
- Посттравматические: сотрясение, ушиб спинного мозга, переломы с повреждением спинного мозга, другие позвоночно-спинномозговые травмы.
- Карциноматозные: паранеопластические процессы при лимфогранулематозе, лейкемии, раке легкого, других онкологических процессах.
- Инфекционные: нейроСПИД, нейросифилис, болезнь Лайма.
- Прочие: токсические, радиационные (на фоне лучевой терапии), метаболические (при эндокринных заболеваниях, нарушениях метаболизма).
Другие нервные болезни
Онемение и покалывание является наиболее распространенным вариантом ауры при мигрени. Начинаются в кончиках пальцев, распространяются на всю руку, половину шеи. Затем нарушения исчезают, сменяются головной болью. Онемение, покалывание, жжение при сенестопатиях отличаются значительным разнообразием локализации, сочетанием с другими, нередко вычурными жалобами. Ощущения мигрирующие, периодические или постоянные, могут распространяться на различные области тела, в том числе – на руки.
Поражение сосудов
Болезнь Такаясу проявляется онемением, слабостью, болью в руках, возникающих вследствие воспалительного поражения аорты и крупных артерий. В зависимости от локализации воспаления могут поражаться одна или обе конечности. При внешнем осмотре обнаруживается ослабление либо отсутствие пульсации, побледнение рук. Возможны обмороки, головокружения, нарушения зрения, проблемы с сердцем.
В отличие от других облитерирующих заболеваний сосудов, при облитерирующем тромбангиите могут поражаться сосуды не только нижних, но и верхних конечностей. Отмечаются боли, онемение в кистях и предплечьях, побледнение, цианотичность дистальных участков конечностей, отсутствие пульса, образование болезненных узелков на пальцах, трофические расстройства.
Другие причины
Список других заболеваний, которые могут сопровождаться онемением рук, включает:
- Болезни ОДС: бурсит плечевого сустава, плечелопаточный периартроз.
- Сердечно-сосудистые патологии: ИБС, инфаркт миокарда.
- Психические расстройства: паническое расстройство, истерия.
Сводит мышцы: надо ли обращаться к врачу?
Разовое сведение мышц в большинстве случаев не является поводом для беспокойства. Однако если мышечные спазмы повторяются достаточно часто, это может быть симптомом развивающегося заболевания. Спектр возможных заболеваний достаточно широкий; он включает в себя сосудистые заболевания (варикоз), заболевания печени, почечная недостаточность, заболевания щитовидной железы, нарушения нервной системы.
Обращаться к врачу при сведении мышц необходимо, если:
- мышцы сводит раз в месяц или чаще;
- судороги мышц очень сильные (причиняют сильную боль);
- мышечный спазм не имеет очевидной связи с физической нагрузкой;
- боль в мышцах не проходит после простых процедур (расслабление и массирование).
Немеют руки: что делать при подобном состоянии
Зависит от причины. Если она физиологична, спровоцирована конкретной ситуацией: сдавливанием, холодом, неудобной позой, то достаточно растереть место причиняющее дискомфорт.
Отправляться к доктору в плановом порядке нужно, когда парестезия возникает часто и беспричинно, ей предшествует болевой синдром, двигательные и чувствительные расстройства.
Экстренная помощь требуется при наличии сопутствующей симптоматики:
- слабость, головокружение, головная боль;
- потеря координации;
- двоение в глазах;
- внезапная дефекация или мочеиспускание;
- речевые нарушения.
Причины онемения пальцев рук
Потеря чувствительности пальцев на руках характерна для множества заболеваний. Выделяют следующие причины естественного характера:
- при переохлаждении пальцев на верхних конечностях;
- при длительном нахождении в неудобной позе, нарушении кровообращения;
- влиянием химических веществ, например, алкогольных напитков или лекарственных препаратов.
Существует ряд заболеваний, способных привести к потере чувствительности в пальцах рук.
Онемение пальцев рук причины, способы диагностики и лечения
Онемение пальцев рук — неприятный симптом, который часто игнорируется людьми. Потеря чувствительности прогрессирует также при серьезных болезнях. Онемение чаще происходит при перетягивании кровеносных сосудов, например, когда человек прижал ладонь головой во время сна. Однако при постоянном чувстве онемения или болезненных ощущениях следует обратиться в медицинское учреждение. Появление симптома не зависит от половой принадлежности или возрастной категории. Возможно ощущение небольшого покалывания пальцев рук.

Если немеют руки, что это значит?

Онемение верхних конечностей относится к расстройствам чувствительности. Оно развивается из-за нарушения кровоснабжения, нервной проводимости или как следствие обменной патологии. Возникает закономерный вопрос, если немеют руки, что делать? Необходимо обратиться к врачу, чтобы выяснить этиологию парестезии. Причиной подобного дискомфорта может оказаться как однообразная физическая нагрузка на руки, так и серьезное заболевание внутренних органов.
Мышечный спазм
Наверное, у каждого человека когда-нибудь сводило мышцы. На языке медицины подобное состояние называется «мышечный спазм».
Наши мышцы постоянно находятся в напряжении; благодаря мышцам наше тело движется, поддерживает свою форму, сокращения мышц обеспечивают работу многих внутренних органов и систем организма. Но иногда мышцы сокращаются без необходимости, непроизвольно, и такое сокращение может быть болезненным. Спазм может затронуть любую скелетную мышцу опорно-двигательного аппарата, но наиболее часто ему подвержены икроножная мышца (мышца задней поверхности голени) и мышцы бедра.
Мышцу может свести во время повышенной нагрузки (например, при занятиях спортом) или в состоянии покоя (при сидении за компьютером или во время сна).
К какому врачу обратиться, если сводит мышцы?
С жалобами на то, что периодически сводит мышцы, следует обращаться, прежде всего, к врачу-терапевту. При необходимости, терапевт направит Вас к врачам-специалистам, например, если есть подозрения на варикоз – к флебологу.
Онемение конечностей
Любые тактильные воздействия пациент ощущает, как через слой ваты.
Разновидности
В зависимости от продолжительности и локализации различают несколько видов парестезий. Временная, или преходящая парестезия может быть обусловлена ослаблением кровотока (ишемическая). Такой тип онемения возникает при спазме или пережатии сосудов конечности. Возможна также постоянная парестезия при пересечении либо сдавлении нервных волокон во время операции, травмы, при онкологических заболеваниях и дегенеративных изменениях опорно-двигательного аппарата.
Причины появления
Примером преходящих парестезий может служить нарушение чувствительности при гипертоническом кризе. Это состояние характеризуется внезапным повышением артериального давления и сопровождается такими симптомами, как резкая головная боль, головокружение, тошнота, рвота, нарушения зрения, «мушки» перед глазами, парестезия конечностей.
При этом следует отметить, что клиническая симптоматика криза может наблюдаться даже при невысоких значениях давления, основную роль играет внезапность и разность перепада систолического и диастолического давления.Синдром Рейно – эпизодическое нарушение циркуляции крови в конечностях из-за резкого спазма периферических сосудов в ответ на холодовое воздействие или эмоциональный стресс, достаточно часто служит причиной потери их чувствительности. Чаще всего поражаются пальцы рук, которые от воздействия холода приобретают практически белый или синевато-фиолетовый оттенок и теряют чувствительность. После прекращения спазма (обычно через 15-20 минут) кровоток в конечностях восстанавливается, о чем свидетельствует нормализация окраски и чувствительности кожи.
Туннельные, или компрессионные синдромы относятся к наиболее частым причинам развития онемения конечностей. Компрессия (сжатие) нервного волокна, располагающегося в узком пространстве между костью и мышцами конечности, происходит вследствие отека, который возникает при травмах суставов и связочного аппарата.
Первыми симптомами такого состояния бывают боль, иногда ощущение прохождения тока (электрический прострел), онемение, слабость и нарушение функции, которые впоследствии приводят к атрофии мышц и потере двигательной способности конечности. Сдавление нервных корешков (радикулопатия) вследствие грыжи межпозвонковых дисков, опухолей также сопровождается онемением конечности. В зависимости от того, на каком уровне позвоночника происходит защемление нерва, могут возникать боль и онемение на определенных участках конечности, нарушение рефлексов, мышечная слабость, скованность в позвоночнике, боль в проекции пораженного корешка при кашле или чихании. При радикулопатиях боль нарастает в вертикальном положении тела и снижается в положении лежа. Вызывать онемение конечностей могут полинейропатии различного генеза. Признаком полинейропатии служит симметричное поражение конечностей. Множественное поражение периферических нервов происходит из-за снижения питания нервных волокон (метаболическая полинейропатия). Типичным примером поражения периферических нервов является диабетическая полинейропатия. Она отличается медленным прогрессированием и постепенным развитием двигательных и чувствительных расстройств. Гораздо быстрее развивается алкогольная полинейропатия. К ее характерным симптомам относятся онемение и потеря чувствительности в нижних конечностях, начиная со стоп, болезненность икроножных мышц. В дальнейшем к этим симптомам присоединяются слабость и парез (снижение мышечной силы) конечностей. Парестезия может возникать при лекарственной полинейропатии при приеме некоторых препаратов, при уремической полинейропатии у пациентов с хронической почечной недостаточностью, а также при других заболеваниях.Парестезия, чувство онемения и мурашки – основные признаки дефицита витаминов группы В. В частности, при недостатке тиамина (В1) развивается полинейропатия, которая проявляется ощущением «покалывания иголками». Дефицит цианокобаламина (В12) приводит к дегенеративным изменениям спинного мозга, которые сопровождаются чувством онемения, покалывания в конечностях, нарушением походки, потерей памяти и выпадением сухожильных рефлексов.
Точно так же при гипокальциемии (недостатке кальция в крови) парестезии и судороги являются ведущими клиническими проявлениями заболевания. Дефицит кальция может развиваться на фоне панкреатита, сепсиса, гормональных нарушений (в частности, при гипопаратиреозе), кровопотери при массивных операциях и травмах.
К числу демиелинизирующих поражений, которые вызывают онемение конечностей, относят рассеянный склероз.
При этом заболевании в различных участках центральной нервной системы происходит демиелинизация (разрушение миелиновой оболочки) нервных волокон, что в значительной степени нарушает проведение импульсов по нейронам.Нарушение чувствительности относится к числу самых первых и частых симптомов рассеянного склероза. У пациента возникает преходяще чувство онемения, «ползанья мурашек» по различным частям тела, чаще в кончиках пальцев ног или рук. Это нарушение чувствительности носит очаговый характер.
Нарушение чувствительности в конечностях, онемение возникают при ревматической полимиалгии. Это воспалительное заболевание костно-мышечной системы, которое развивается в возрасте после 50 лет. Выраженные боли в симметричных мышцах плеч, бедер, шеи при этом сочетаются с острым воспалительным процессом. Боли усиливаются при движении и не стихают даже ночью. Характерна мышечная скованность и в утренние часы, и после длительной неподвижности. Поражение мышц сочетается с периферическим артритом, чаще с одной стороны, что сопровождается незначительным нарушением чувствительности и парестезиями.
Профессиональные вредности, воздействие ультразвука также приводят к чувствительным и сосудистым расстройствам. У людей, длительно подвергающихся воздействию вибрации, развивается повышенная чувствительность рук к холоду, периодически возникает онемение пальцев. Кожа приобретает цианотичную, мраморную окраску, становится холодной и влажной на ощупь. Со временем дистрофические изменения распространяются на нервные волокна, мышцы, кости.
Диагностика и обследование
Диагностику заболевания, сопровождаемого онемением, начинают с опроса пациента, что позволяет уточнить локализацию и характер нарушения чувствительности. Для исключения метаболической природы заболевания необходимы анализы крови (общий клинический и биохимический), определение уровня гликированного гемоглобина, мочевины в крови, печеночных ферментов), содержания кальция, витамина В12 и метилмалоновой кислоты, С-реактивного белка и общий анализ мочи.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Онемение руки
Онемение руки отмечается при поражении периферических нервов, нервных сплетений и корешков, некоторых других неврологических заболеваниях, травмах, болезнях сосудов. Возникает постоянно или беспокоит периодически, сочетается с болевым синдромом, парестезиями, слабостью, атрофией мышц. Этиологию онемения определяют с учетом анамнеза, данных общего и неврологического осмотра, ЭФИ, рентгенографии, МРТ, КТ, лабораторных анализов. Лечение включает обезболивающие средства, медикаменты для улучшения кровообращения и снижения тонуса мышц, витаминные препараты, физиотерапию.
Лечение
Помощь на догоспитальном этапе
При онемении вследствие неврологических заболеваний необходимо исключить нагрузки, провоцирующие усиление симптоматики, регулярно делать перерывы для отдыха рук. При травматических повреждениях следует фиксировать пострадавший сегмент конечности либо уложить пострадавшего с травмой позвоночника на щит, дать обезболивающее средство. Нарастающий отек, интенсивные боли, сменяющиеся онемением конечности, являются поводом для немедленного обращения к специалисту.
Консервативная терапия
Схема терапии неврологических причин онемения рук включает следующие направления:
- Обезболивание. Применяют препараты из группы НПВС, при сильных болях выполняют блокаду с анестетиком или смесью анестетика и кортикостероидного препарата.
- Нормализация тонуса мышц. Для снижения мышечного тонуса, устранения спазмов эффективны толперизон, метилликаконитина гидройодид, баклофен.
- Улучшение кровообращения. Для улучшения кровоснабжения, стимуляции венозного оттока рекомендованы пентоксифиллин, эуфиллин, троксерутин.
Пациентам назначают витамины группы В, мочегонные средства для устранения отеков. По показаниям план лечения дополняют хондропротекторами. При хронических болях могут потребоваться антидепрессанты. В список немедикаментозных методов входят ультрафонофорез, УВЧ, водолечение, лечебные грязи, аппликации озокерита и парафина. Важную роль отводят массажу, ЛФК, мануальной терапии, рефлексотерапии.
При болезни Такаясу рекомендованы иммуносупрессоры, антиагреганты, антикоагулянты. Проводят каскадную фильтрацию плазмы, лимфоцитаферез, плазмаферез. При тромбангиите применяют спазмолитики, НПВС, средства для улучшения реологических свойств крови, активизации местного обмена. Выдают направление на ВЛОК, гипербарическую оксигенацию, гемосорбцию.
Хирургическое лечение
Тактика оперативного вмешательства определяется характером патологии, спровоцировавшей онемение рук. Невралгии вследствие сдавления нерва опухолью, рубцами, фиброзными или костными разрастаниями рассматриваются, как показание к невролизу, удалению опухоли либо декомпрессионному вмешательству.
При патологиях позвоночника применяются дискэктомия, коррекция сколиоза, операции для устранения стеноза позвоночного канала и нестабильности позвоночного столба. Ликвидацию причины возникновения плечевого плексита производят путем удаления шейных ребер, иссечения опухолей и аневризм, коррекции положения отломков при переломах.
Если немеют руки, к какому врачу обратиться
Когда немеют руки, чем лечить их, должен решать врач. Поскольку регулярное чувство жжения, покалывание, боль чаще относятся к неврологической симптоматике, вначале следует посетить невролога или терапевта.
Когда немеют руки, чем лечить неприятный симптом? Лечение направлено на заболевание, вызвавшее симптом, и иногда занимает длительный период. Лечебные мероприятия могут включать:
- прием лекарственных препаратов;
- лечебную гимнастику;
- рефлексотерапию;
- физиотерапию;
- массаж;
- мануальную терапию;
- хирургическое вмешательство.
При сопутствующей ишемической болезни сердца, других сердечных патологиях, если немеют руки ночью, к какому врачу обратиться в этом случае? При большой продолжительности приступа (15-20 минут) сопровождающимся иррадиацией в левое плечо и в шею, жжением за грудиной, неприятное ощущение может быть спровоцировано инфарктом миокарда. Необходимо немедленно вызвать скорую помощь.
Читайте также:


